Osteoporose eller knogleskørhed er en tilstand hvor der ses lav knoglemasse og mikroarkitektorielle forandringer i knoglerne, der gør dem skøre og øger risikoen for frakturer.
Ætiologi
Knoglerne gennemgår løbende en fornyelse der kaldes for remodelleringscyklussen. Dette sker ved at knogler resorberes af osteoklaster, og efterfølgende gendannes af osteoblaster. Hvis resorptionen af knogler overstiger gendannelsen opstår et knogletab. Peak bone mass (maksimal knoglemasse, PBM) ses i 20-30 års alderen, og efterfølgende sker der et nettoknogletab resten af livet. Både PBM og knogletabet er i høj grad genetisk betinget, men miljø spiller også en del ind. Knoglestyrken afhænger mest (80%) af knoglemassen (BMD), men også en del af knoglernes elasticitet.
Der skelnes mellem primær og sekundær osteoporose. Primær eller idiopatisk osteoporose kan yderligere inddeles i postmenopausal osteoporose, senil osteoporose, graviditetsrelateret osteoporose, juvenil- og adult-idiopatisk osteoporose. Sekundær osteoporose skyldes en sygdom eller medicinsk behandling, fx. induceret af behandling med steroid.
Risikoen for osteoporose er større hos kvinder end mænd. Det skyldes dels at PBM er højere hos mænd end kvinder, men også at kvinder ved postmenopausen oplever et frafald af østrogen, der hæmmer osteoklasternes resorption af knogler. Derfor vil der hos kvinder ved menopausen ses et accelereret knogletab, der udgør ca. 50% af det samlede knogletab efter 30 års alderen. Hos nogle vender knogletabet tilbage til normalt niveau efterfølgende.
Sekundær osteoporose: Immobilisation fører til tab af knoglemineral. Sygdomme der medfører immobilisation, såsom apopleksi, vil derfor kunne føre til sekundær osteoporose. Tobak, alkohol, underernæring er også faktorer der øger risikoen for osteoporose. Sygdomme der øger risikoen for osteoporose er bl.a. anorexia nervosa, malabsorption, primær hyperparathyrodisme, kronisk nyreinsufficiens, morbus cushing, mastocytose, reumatoid artrit, myelomatose, KOL, hypertyreose og morbus bechterew. Nogle af de lægemidler der øger risikoen for frakturer er glukokortikoider, loopdiuretika, PPI, cordarone, AK-behandling, tricykliske antidepressiva, SSRI og opioider.
Risikofaktorer: Stærke risikofaktorer for osteoporose er arvelig disposition i lige linje, menopause før 45 års alderen, BMI<19, langvarig behandling med glukokortikoid (mere end 150 mg seneste år), nedsat testosteronniveau hos mænd, osteogenesis imperfecta og alder over 80 år.
Udredning & diagnostik
Definition: Osteoporose er en systemisk skeletal sygdom karakteriseret ved lav knoglemasse og mikroarkitektorielle forandringer medførende øget fragilitet (skørhed) og som følge heraf en øget tendens til frakturer (Dansk Knogleselskab).
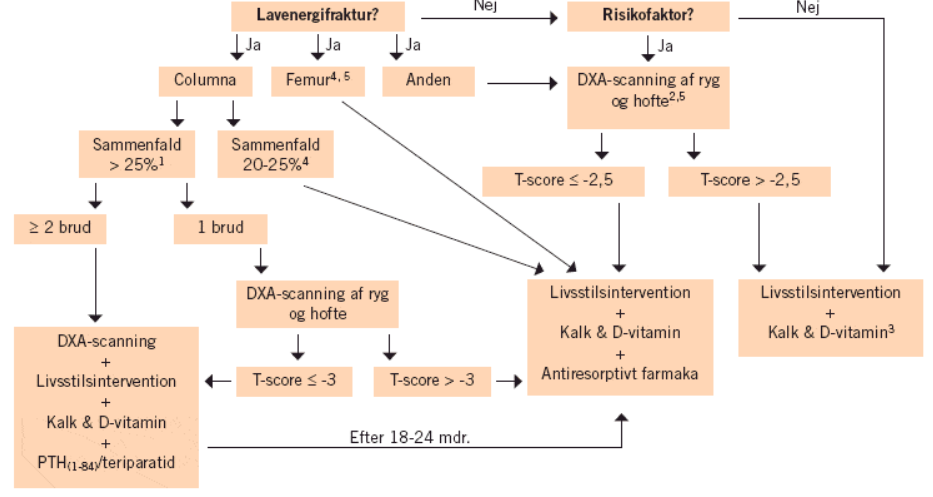
Osteoporose diagnosticeres ved enten forekomst af en lavenergifraktur eller en T-score<-2,5 målt på DXA scanning af enten hofte eller columna. En lavenergifraktur er en hoftenær fraktur eller sammenfald i ryggen med højdereduktion på mindst 20% ved fald på samme niveau eller daglig belastning. Når osteoporose diagnosticeres ved lavenergifraktur kaldes det manifest af osteoporose.
DXA-scanning: DXA scanning overvejes ved faldudredning, lavenergifraktur eller mindst én stærk risikofaktor for osteoporose. En DXA-scanning måler et estimat for knoglers mineraltæthed. Herefter sammenholdes den målte BMD med BMD for en rask 25-35 årig af samme køn og med BMD for en rask på samme alder, hvilket giver hhv. en T-score og en Z-score. Det er T-score man anvender til diagnosticering af osteoporose, og resultatet er angivet i antallet af standardafvigelser (SD) fra referencen. En T-score på -1,0 til -2,5 tolkes som osteopeni, mens en T-score på <-2,5 tolkes som osteoporose. Man måler ved DXA-scanning T-score i hhv. columna og proksimale femur (total hip eller femoral neck). For hver gang T-score falder med 1 SD øges frakturrisikoen med 2,3-2,6. Metalimplantater, degenerative ryglidelser, aortakalcifikationer, vertebrale frakturer giver en falsk forhøjet BMD. Man kan ikke i princippet sammenligne DXA-scanninger fra forskellige scanninger. Ved osteoporose udføres DXA scanning som udgangspunkt mhp. diagnostik af osteoporose, reference-scanning ved opstart af behandling og herefter hvert 2. år for at evaluere effekt af behandling.
Rtg. columna: Anvendes til diagnostik af sammenfald i ryggen, der er diagnostisk for osteoporose, hvis højdereduktionen er mindst 20%. Højdereduktionen skal derfor udmåles hvis der på rtg. findes et sammenfald.
Paraklinik: Der tages blodprøver for at udelukke sekundær årsag til osteoporose. Ved columnafrakturer bør kontrolleres M-komponent, frie lette kæder og ved positiv M-komponent immunoglobuliner.
Behandling
Non-farmakologisk behandling af osteoporose omfatter osteoporosevenlig kost, fysisk aktivitet, rygestop, nedsat alkoholindtag samt kalk og d-vitamin. Osteoporosemidler inddeles i antiresorptiv behandling hvor osteoklasterne hæmmes og knogleanabol behandling, der stimulerer til knoglenydannelse.
- Antiresorptive midler: Bisfosfonater, Denosumab og Raloxifen
- Knogleanabole midler: Teriparatid og Romosozumab
Ved osteoporose behandles som udgangspunkt med bisfosfonater, hvor Alendronat og Risedronat er førstevalg. Andetvalg er Zoledronsyre og Denosumab. Hvis der findes mindst to sammenfald i ryggen på mere end 25% eller T-score<-3 skal man overveje Teriparatid. Ved behandling med glukokortikoider og osteopeni (dvs. T-score<-1) vil man også opstarte behandling med bisfosfonater.
Behandlingssvigt: Defineres som mindst 2 lavenergifrakturer over 3 år eller over 3-5% fald i BMD under pågående behandling over 2 år. Hvis der ses stigning i BMD i én region og fald i en anden på DXA scanning, betragtes dette ikke som behandlingssvigt.
Kalk og d-vitamin
Der anbefales dagligt indtag af 1.000-1.200 mg calcium og 20 mcg (800 IE) d-vitamin. Kostens indhold af calcium kan estimeres ved formlen Calcium (mg/døgn) = 300 + (150 x antal glas mælk) + (150 x antal ostemadder) + (250 x portioner surmælksprodukter). Eksempler på kalktilskud er Unikalk Forte der indeholder 400 mg Calcium (som calciumcarbonat) 19 mcg d-vitamin pr. tbl. Andre former for kalktilskud er ligeværdige, hvis de indeholder samme mængder. Calciumcarbonat kan give tendens til obstipation, hvor man kan øge fysisk aktivitet og væskeindtag, eller alternativt skifte til Calciumcitrat.
Bisfosfonater
Bisfosfonater er antiresorptiv behandling, der hæmmer knogleomsætningen. De findes både til peroral brug og intravenøs brug. I Danmark er der markedsført Alendronat, Zoledronsyre, Ibandronsyre og Risedronat – heraf anses Alendronat som førstevalg og Zoledronsyre som andetvalg. Det medfører en stigning i BMD på ca. 5-9% i columna lumbalis og 2-6% i hofteregionen. Optagelsen af bisfosfonater i GI-kanalen er ringe, hvorfor det er vigtigt at tage p.o. bisfosfonater fastende. Behandling må ikke opstartes ved d-vitaminmangel, da det kan medføre osteomalaci. De er kontraindiceret ved eGFR<30-35. Efter 5 års behandling med Alendronat og Zoledronsyre kan man forsøge behandlingspause hvis T-score>-2,5 og ingen lavenergifrakturer i behandlingsperioden.
Alendronat og Risedronat betragtes ligeværdige som førstevalg. Ved bivirkninger eller complianceproblemer kan overvejes Zoledronsyre. Ibandronat betragtes ikke som ligeværdig med de andre bisfosfonater.
PTH analoger
PTH-analoger virker knogleanabol. I Danmark markedsføres teriparatid. Det nedsætter risikoen for både kompressionsfrakturer i columna og perifære frakturer. Efter endt behandling (typisk efter 18-24 måneder) skal behandlingen afløses af antiresorptiv behandling. Der er særlige kritierier for at være berettet til behandling med PTH analoger. PTH analoger er kontraindiceret ved eGFR<30.
Kriterierne for Teriparatid er postmenopausale kvinder og mænd over 40 år, som inden for de seneste tre år har pådraget sig en lavenergifraktur i columna med mindst 25% højdereduktion og med T-score<-3,0 eller mindst to lavenergifrakturer i columna uanset T-score.
Tidligere blev der også anvendt intakt PTH under handelsnavnet Preotact, men dette markedsføres ikke mere.
Denosumab
Denosumab er et monoklonalt antistof der virker i OPG/RANK/RANKL-systemet, ved at blokere for effekten af RANKL. Dette giver en antiresorptiv effekt. Det bør behandles med forsigtig ved eGFR<30. Ved seponering af Denosumab ses hurtigt og markant fald i BMD, hvorfor det enten skal fortsætte eller man skal skifte til bisfosfonater.
Romosozumab
Romosozumab er et monoklonalt antistof der har både en antiresorptiv og knogleanabol virkning. Det anvendes til postmenopausale kvinder med svær osteoporose og høj risiko for frakturer. Det er kontraindiceret ved høj kardiovaskulær risiko. Det bør behandles med forsigtighed ved eGFR<30.
SERM
SERM eller Selektive østrogenreceptormodulatorer nedsætter knogleresorptionen ved at hæmme osteoklaster, på samme måde som østrogen. I Danmark markedsføres Raloxifen. I studier har SERM vist sig at kunne nedsætte risiko for vertebrale frakturer, men ikke perifære frakturer, og effekten på BMD er mindre end for bisfosfonater, hvorfor de ikke anbefales som førstevalg. De er kontraindiceret ved eGFR<30.
SERM anbefales kun i særlige tilfælde, fordi der mangler viden til behandling af nogle former for frakturer og der er risiko for VTE og apopleksi.
Strontium
Strontiumranelat stimulerer både knogleformation og hæmmer resorptionen. Mekanismen er ukendt, men menes at virke ved OPG/RANK/RANKL-systemet. Det kan give en falsk forhøjet BMD på en DXA-scanning. Det indtages som et granulat der opslemmes i vand. Det markedsføres ikke i Danmark, hvilket formentlig skyldes dyr pris og at man skal faste 2 timer efter.
Yderligere litteratur
Guidelines
Dansk Selskab for Endokrinologi har en NBV for behandling af postmenopausal osteoporose, der senest er opdateret i 2021.
Dansk Knogleselskab har udgivet en vejledning til osteoporose, der senest er opdateret i 2012.
Selskaber & foreninger
Dansk Selskab for Endokrinologi repræsenterer endokrinologerne, der beskæftiger sig med osteoporose.
Dansk Knogleselskab beskæftiger sig også med osteoporose.
Osteoporoseforeningen er patientforeningen der repræsenterer osteoporose.
Referencer
Her kan du finde en liste med referencer der er anvendt i denne artikel. Der er også angivet direkte henvisninger i teksten samt ved anvendelse af billeder og figurer.
- Osteoporose ved glukokortikoid behandling (Dansk Selskab for Endokrinologi 2023)
- Postmenopausal osteoporose (Dansk Selskab for Endokrinologi 2021)
- Romosozumab (Evenity) (Medicinrådet 2020)
- Osteoporose hos mænd (Dansk Selskab for Endokrinologi 2020)
- Behandling af primær osteoporose i almen praksis (IRF SST 2019)
- Farmakologisk behandling af primær osteoporose (SST 2019)
- Osteoporose – behandlingssvigt og skift af behandling (Region Nord 2019)
- Vejledning til udredning og behandling af osteoporose (Dansk Knogleselskab 2012)