Ortostatisk hypotension er en tilstand hvor der sker et stort blodtryksfald fra liggende stilling til oprejst stilling, hvilket kan give svimmelhed og øge risikoen for fald.
Ætiologi
Forekomsten af ortostatisk hypotension er 20% af ældre over 65 år, 50% for plejehjemsbeboere og 68% for indlagte på geriatriske afdelinger.
Ved stillingsskifte fra liggende til stående stilling sker der en akut stor ændring i blodtrykket, idet 500-1.000 ml af blodet flyttes til abdomen, bækken og underekstremiteterne. Barorefleksen registrerer disse ændringer og fører til en kompensatorisk stigning i blodtrykket, der forhindrer os i at blive svimmel eller besvime. Med alderen eller induceret af andre ting kan barorefleksen blive mindre sensitiv, hvorfor det tager længere tid før blodtrykket retter sig. Dette kommer til udtryk som ortostatisk hypotension, og er en kompleks mekanisme afhængig af bl.a. intravaskulært volumen, forstyrrelser i det autonome nervesystem, reduktion i venøst tilbageløb eller hjerteproblemer.
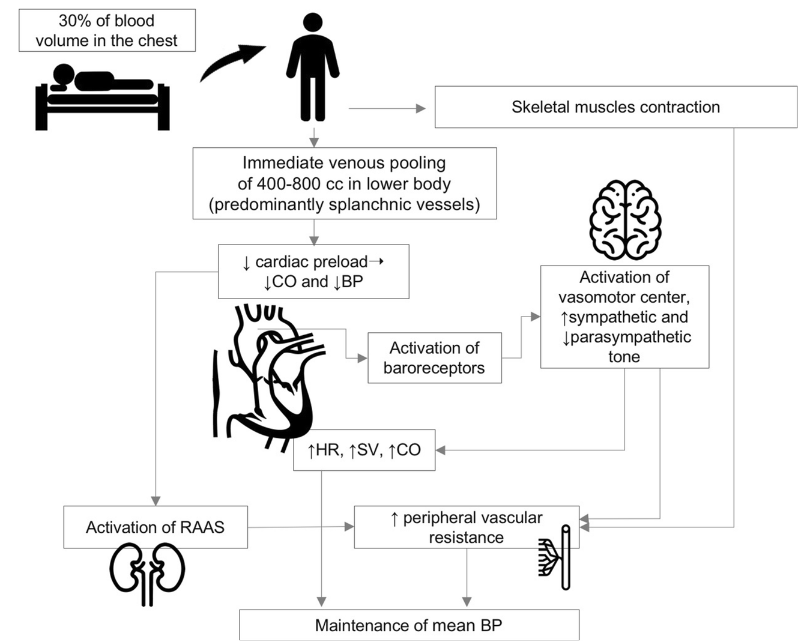
Ortostatisk hypotension kan være aldersrelateret, men også udløst eller forværret af akut sygdom, kronisk sygdom, medicin, immobilisering og alkoholindtag. Ved akut sygdom som fx. infektioner eller dehydratio vil tilstanden stabilisere sig efter behandling af sygdommen. Ved alkoholinduceret ortostatisme kan det både skyldes autonom neuropati og ethanolinduceret vasodilatation. Ortostatisk hypotension kan også være en klinisk præsentation af aortastenose, perimyokardit eller arytmi.
Medicin: Meget medicin kan give ortostatisk hypotension, herunder Alfablokker, Antidepressiva, Antihypertensiva, Antiparkinson, Antipsykotika, Betablokkere, Diuretika, Muskelrelaksantia, Opioider, Phophodiesterase inhibitor, Hypnotica, Vasodilaterende midler, Digoxin. Specielt alfablokkere, tricykliske antidepressiva, betablokkere, thiazider, calciumantagonister, digoxin og SGLT2 hæmmere ses hyppigt ifm. faldudredning.
Neurogen vs. non-neurogen årsag
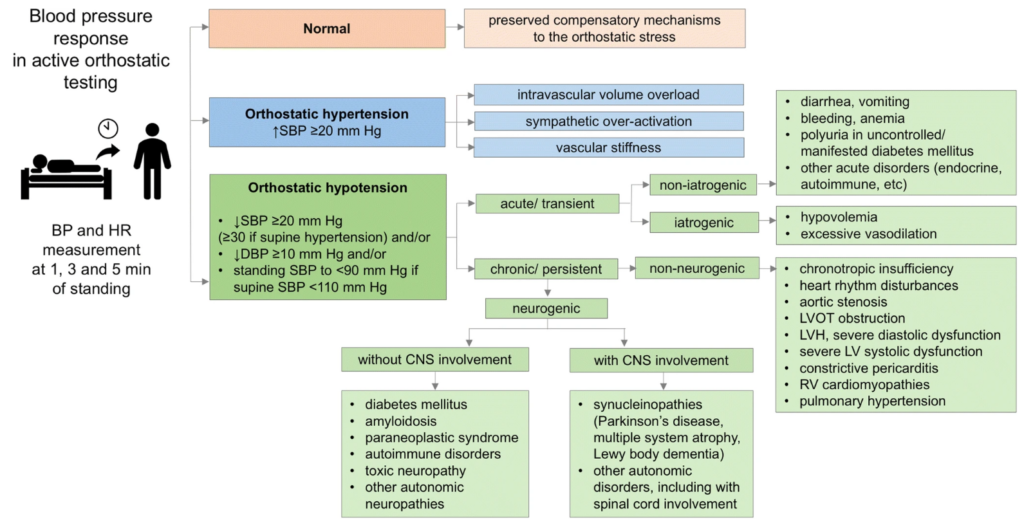
Der skelnes mellem neurogene og non-neurogene årsager. Neurogen ortostatisk hypotension skyldes baroreceptor dysfunktion, mens non-neurogen ortostatisk hypotension er sekundært til eksterne faktorer der hæmmer kroppens kompensatoriske system. Ved baroreceptor dysfunktion vil man ikke være i stand til at øge puls kompensatorisk, og en manglende pulsstigning peger derfor på non-neurogen årsag. En pulsstigning peger på non-neurogen årsag. Eksempler på neurogene og non-neurogene årsager er:
- Neurogene: Erhvervet (Traumatisk skade på hjernen eller columna), autonom alfa-synukleonopatier (Parkinsons sygdom, Lewy Body Demens, Multipel system atrofi (MSA) og Primær autonom insufficiens (PAF)), idiopatiske immunmedierede autonome neuropatier, paraneoplastiske autonome sygdomme og perifære autonome sygdomme (som diabetes, heriditær amyloidose, primær amyloidose og Sjögrens syndrom).
- Non-neurogene: Endokrine (Binyrebarkinsufficiens, diabetes, hyperglykæmi, hypokaliæmi, hypotyrodisme), Iatrogene (medicininduceret), Infektioner (AIDS, distributiv shock), Forgiftninger (stofmisbrug, alkohol), Metaboliske (vitamin B12 mangel), Traume (tab af blod), Vaskulær (Anæmi, arytmi, hjertesvigt, dehydrering, myokardieinfarkt, graviditet, postpartum, venøs insufficiens).
Man kan også anvende nedenstående flowdiagram ift. at identificere årsagerne, hvor der også inddeles i akutte og kroniske årsager.
Postprandiel ortostatisk hypotension
Nogle har postprandiel hypotension, hvor der opstår fald i blodtryk inden for 15-120 minutter efter indtag af mad. Dette skyldes også et svækket respons fra baroreceptorerne.
Supine hypertension
Supine hypertension er betegnelsen for en stigning i blodtryk når man ligger ned, hvilket også er associeret med ortostatisk hypotension. Stigningen skal være mindst til SBT 140 mmHg eller DBT 90 mmHg. Dette forekommer ved ca. 50% tilfælde med neurogen ortostatisk hypotension. Supine hypertension inddeles også i mild grad (BT 140-159/90-99), moderat grad (BT 160-179/100-109) og svær grad (BT > 180/110).
Nocturnal hypertension
Nogle med ortostatisk hypotension har natlig hypertension (nocturnal hypertension), som inddeles i reduced dipping og non-dipping/rising, hvis blodtrykket om natten hhv. falder mindre end forventet eller ikke falder eller stiger. Normalt skal det natlige BT være >10% mindre end dag BT, er det mindre end det tales om reduced dipping. Hvis der ikke sker et fald eller hvis der sker en stigning, tales der om non-dipping og rising.
Ortostatisk hypertension
Nogle kan i stedet for et blodtryksfald få blodtryksstigning når de rejser sig op, hvilket kaldes ortostatisk hypertension. Grænseværdien for dette er også en stigning i SBT på mere end 20 mmHg. Dette er et udtryk for et hyperreaktivt vasorepressor respons til ortostase.
Udredning & diagnostik
Diagnosen stilles på baggrund af ortostatisk blodtryksmåling eller tilt table test, med nedenstående grænseværdier. Ved supine hypertension anvendes ofte en højere grænseværdi på SBT 30 mmHg og DBT 15 mmHg, da størrelsen af faldet afhænger af størrelsen af udgangspunktet for BT.
- Fald i SBT på mindst 20 mmHg på ortostatisk blodtryksmåling eller ved 60 graders tilt table test.
- Fald i DBT på mindst 10 mmHg på ortostatisk blodtryksmåling eller ved 60 graders tilt table test.
- Fald til under SBT 90 mmHg uanset udgangspunkt
Der skelnes mellem:
- Initiel ortostatisk hypotension: Fald i BT mere end 40/20 inden for de første 30 sekunder.
- Klassisk ortostatisk hypotension: Fald i BT mere end 20/10 inden for de første 30-180 sekunder.
- Progressiv ortostatisk hypotension: Fald i BT mere end 20/10 (30/15 hos hypertonikere) inden for de første 3-30 minutter.
Diagnosekode: Relevant diagnosekode er DI951 – Ortostatisk hypotension.
Det vil sjældent give mening at udføre ortostatisk blodtryksmåling under akut sygdom, da behandlingen ofte vil være behandlingen af den akutte sygdom. Derfor giver det mest mening at udføre undersøgelsen i rolig fase.
Symptomer: Symptomer på ortostatisk hypotension kan være svimmelhed (specielt ved stillingsskift), svækkelse, kvalme, dyspnø (grundet hypoperfusion), træthed, oplevelse af usikkerhed, sløret syn, sortnen for øjnene, skulder- og nakkesmerter (coat hanger syndrom), brystsmerter, hjertebanken, kognitiv svækkelse, nærsynkope, tab af bevidsthed og fald.
Ortostatisk BT-måling: Udføres for at kunne diagnosticere ortostatisme. Først måles BT i begge arme i siddende position, og efterfølgende måles BT på den side med det højeste BT. Pt. bringes i liggende stilling og skal hvile i 5 minutter. Så måles BT i liggende stilling. Pt. rejser sig op og der måles BT 5 gange med 1 minuts interval. For hver måling registreres blodtryk og puls, og der registreres symptomer der opstår. Hvis pt. ikke kan stå op, kan et alternativ være fra liggende til siddende, men det vil ikke være så sensitivt da der sker en mindre hæmodynamisk ændring. Man kan overveje at gentage ortostatisk blodtryksmåling 6 uger efter opstart af behandling.
Døgnblodtryksmåling: Ved mistanke om dysreguleret blodtryk udredes med døgnblodtryksmåling. Et alternativ kan være hjemmeblodtryksmålinger. Specielt pt. med neurogen ortostatisk hypotension (ikke kompensatorisk pulsstigning) og supine hypertension bør tilbydes døgnblodtryksmåling.
Vippelejetest: Bør overvejes ved negativ ortostatisk blodtryksmåling, men fortsat mistanke til ortostatisme. Det kan også overvejes hvis pt. ikke er i stand til at stå til undersøgelsen.
AAFP har udgivet en algoritme for hele udredningen af ortostatisk hypotension og de overvejelser om udredning man kan gøre sig, herudover også relevant behandling:
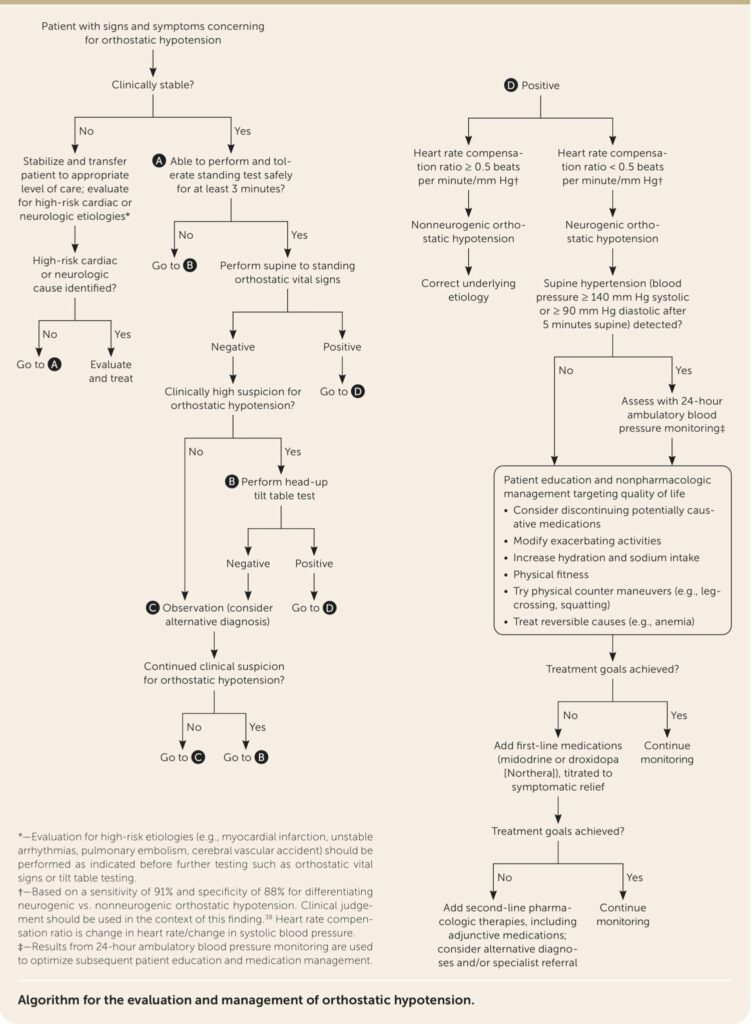
Neurogen vs. non-neurogen årsag
Pulsstigning: Ved kompensatorisk pulsstigning på mindst 0,5 pr. 1 mmHg fald i blodtryk indikerer en non-neurogen årsag til ortostatisk hypotension, mens pulsstigning under dette indikerer en neurogen årsag. Dette har en sensitivitet på 91% og specificitet på 88% for dette. En pulsstigning på mere end 30 mmHg uden ortostatisk hypotension kan give mistanke til POTS. Andre karakteristika for neurogen vs. non-neurogen årsag kan ses i følgende tabel:
| Karakteristika | Neurogen årsag | Non-neurogen årsag |
|---|---|---|
| Pulsstigning på mindst 0,5 pr. 1 mmHg fald i BT | Manglende pulsstigning | Signifikant pulsstigning |
| Symptomer på systemisk autonom insufficiens | Urindysfunktion, GI-dysfunktion, postprandiel hypotension, værste symptomer om morgenen | Ingen symptomer |
| Neurologiske udfald | Parkinsonisme, kognitiv svækkelse, cerebellare udfald, perifære sensoriske udfald | Ingen |
Behandling
Behandling af ortostatisk hypotension skal først og fremmest være rettet mod symptomer og livskvalitet fremfor normalisering af blodtryk. Man starter med at identificere og behandle reversible non-neurogene årsager, herunder akut sygdom. Herefter identificeres og optimeres behandling af neurogene årsager. Så udføres medicingennemgang hvor man seponerer medicin der kan give ortostatisk hypotension. Her optimeres også blodtryksbehandling. Så iværksættes non-farmakologiske tiltag, og såfremt de ikke er tilstrækkelige kan farmakologisk behandling overvejes. Se nedenstående algoritme til inspiration til behandlingstiltag.
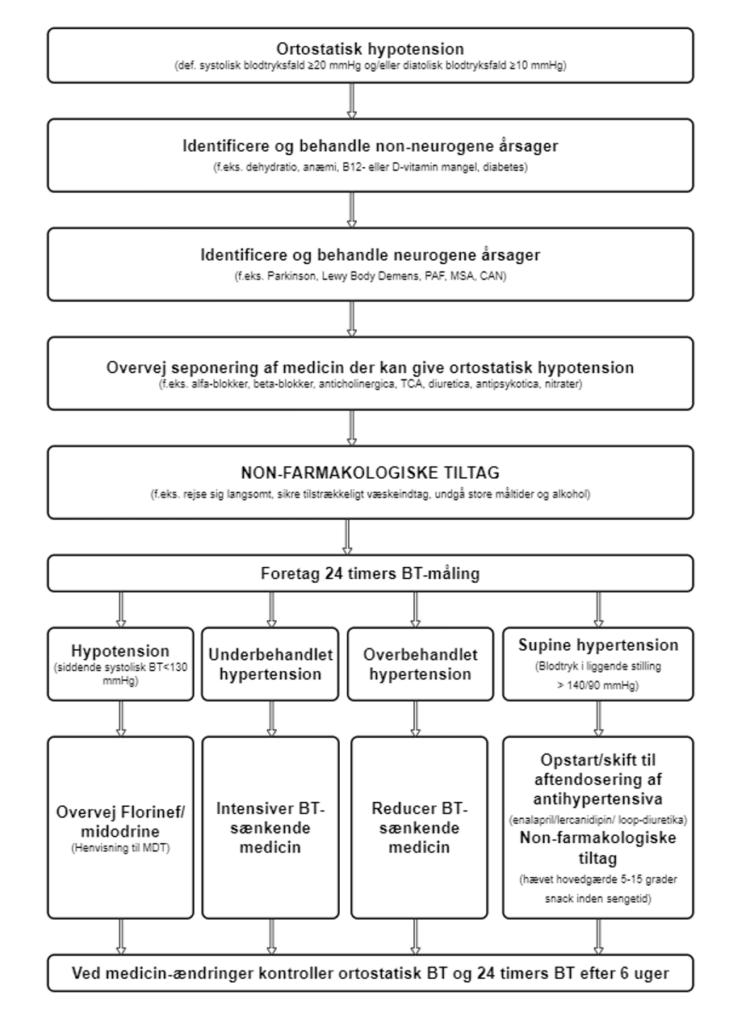
Identificering af non-neurogene årsager
Man skal identificere og optimere behandling af reversible non-neurogene årsager, såsom dehydratio, anæmi, diabetes, vitamin B12 mangel og vitamin D mangel. Ved behandling af anæmi bør det vurderes om der er indikation for behandling med jern eller EPO, fx. ved samtidig nyreinsufficien.
Identificering af neurogene årsager
Herefter skal man identificere og optimere behandling af neurogene årsager.
Medicingennemgang
Man skal overveje seponering af medicin der kan give ortostatisk hypotension.
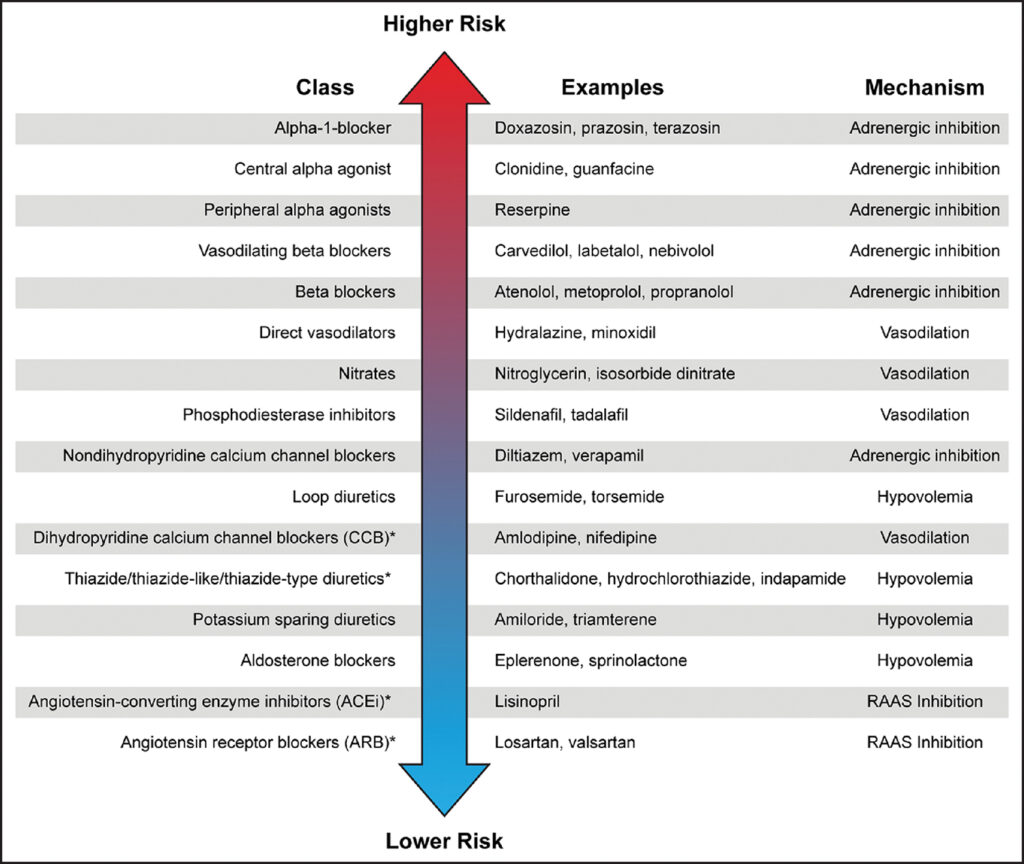
Blodtryksbehandling: En døgnblodtryksmåling kan identificere om der ses hypotension, underbehandlet hypertension, overbehandlet hypertension eller supine hypertension. Herefter kan man forsøge at justere i blodtryksmedicin, dvs. i nogle tilfælde reducere blodtryksmedicin og andre tilfælde øge. Man kan også forsøge at rykke dosering af blodtryksmedicin fra morgen til nat. Ift. prioritering af antihypertensiva ift. deres risiko for ortostatisk hypotension, kan nedenstående figur anvendes.
Non-farmakologiske tiltag
Non-farmakologiske tiltag inkluderer:
- Gode vaner med at sidde op i nogle minutter efter man har ligget ned og drikke rigelig med væske.
- Rejse sig op langsomt.
- Sikre tilstrækkeligt væskeindtag.
- Fysisk aktivitet, specielt bevægelse af benene.
- Undgå store måltider, da det fører til mere blod i abdomen.
- Spis en snack inden sengetid, inducer postprandiel hypotension.
- Undgå alkohol, men ellers er det bedst lige inden sengetid, da det reducerer det natlige blodtryk.
- Hæve sengegærdet 10-20 grader, for at undgå man ligger for meget fladt.
- Anvend kompressionsstrømper, der reducerer blodmængden i UE.
- Anvend mavebælte, der reducerer blodmængden i abdomen.
- Undgå at ligge for meget ned i dagtid, det er bedre at sidde op og sove.
- Drik et glas vand inden pt. rejser sig op, gerne 500 ml som bolus, hvilket øger blodtrykket et stykke tid efter.
Generelt anbefales et højt saltindtag og væskeindtag, for at øge intravaskulær volumen. Det anbefales væskeindtag på op til 2,5 L dgl. og saltindtag på op 6-10 g. dgl. I nogle tilfælde kan man også overveje saltbehandling. Indtag af 500 ml vand som bolus øger BT de næste 30-90 minutter, hvilket kan overvejes inden man rejser sig op.
Ved postprandiel hypotension bør man nedsætte indtag af alkohol og reducere størrelserne på måltiderne, så man i stedet spiser hyppige små måltider. Dette fører til mindre blodpool ned i abdomen og dermed et mindre blodtryksfald.
Kaffe eller koffein er omdiskuteret, da mindre mænder (<250 mg koffein) før måltider kan reducere det postprandielle blodtryksfald, men samtidig øger det også diuresen der kan forværre ortostatisk hypotension.
Farmakologisk behandling
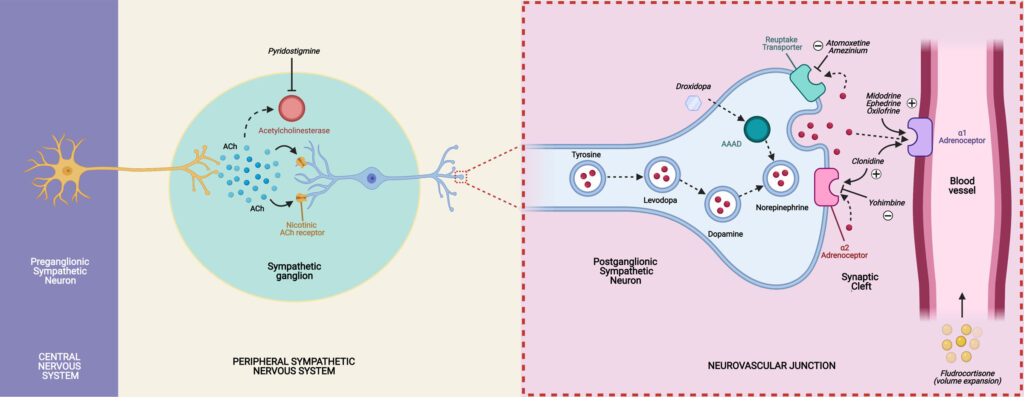
Fludrocortison (Florinef): Florinef er et syntetisk mineralocorticoid, der medfører væske- og saltretention og dermed øger det intravaskulære volumen. Man kan ved svær ortostatisme hvor yderligere medicinreducering ikke er muligt, eller hvor årsag ikke skyldes medicin, overveje at forsøge med Florinef tabl. 0,1 mg x 0,5 tabl. dgl. Kan øges til op til 0,2 mg dgl. Vigtig med tæt elektrolytkontrol i starten. Det er ikke godkendt til indikationen ortostatisk hypotension, men der er en del erfaring med off label brug.
Midodrin: Hvis Florinef er forsøgt uden effekt kan man forsøge med Midodrin. Virker ved at øge den perifære vaskulære modstand. Dosisforslag er at starte med 2,5 mg x 3, som kan optireres til 10 mg x 3.
Droxidopa: I udlandet anvendes Droxidopa også til at behandle ortostatisk hypotension, men dette er ikke markedsført i Danmark. Er en precurser for noradrenalin og virker ved at øge den perifære vaskulære modstand.
Atomoxetin (Strattera): Atomoxetin er ikke i Danmark godkendt til indikationen ortostatisk hypotension, men indgår i nogle guidelines.
Pyridostigmin (Mestinon): Pyridostigmin er ikke i Danmark godkendt til indikationen ortostatisk hypotension, men indgår i nogle guidelines. Virker ved at øge blodtrykket indirekte.
Prognose
Ortostatisk hypotension er associeret med 50% øget all-cause mortality, og generelt også med øget morbiditet. Det er også associeret med højere risiko for fald, koronarsygdom, myokardieinfarkt, hjertesvigt og apopleksi.
Yderligere litteratur
Guideline
Det europæiske sammenslutning af neurologiske selskaber (EFNS) har i 2006 udgivet en guideline om behandling af ortostatisme.
Selskabet for amerikanske praktiserende læger AAFP har i 2022 udgivet en guideline for håndtering af ortostatisk hypotension.
Det amerikanske kardiologiske selskab AHA har også udgivet en guideline i 2022. Denne indeholder også nogle gode cases på ortostatisme og hvordan de skal håndteres. I 2024 kom de også med en udtalelse om specifik hypertensiv ortostatisk hypotension.
Referencer
Her kan du finde en liste med referencer der er anvendt i denne artikel. Der er også angivet direkte henvisninger i teksten samt ved anvendelse af billeder og figurer.
- Behandlingvejledning – synkope (Cardio.dk 2024)
- Orthostatic Hypotension in Adults With Hypertension: A Scientific Statement From the American Heart Association (AHA 2024)
- Treatment of orthostatic and postprandial hypotension (UpToDate 2024)
- Mechanisms, causes, and evaluation of orthostatic hypotension (UpToDate 2024)
- New horizons in the ageing autonomic nervous system: orthostatic hypotension and supine hypertension (Age Ageing 2022)
- Orthostatic Hypotension: Management of a Complex, But Common, Medical Problem (AHA 2022)
- Ortostatisk hypotension (Lægehåndbogen 2022)
- Orthostatic Hypotension: A Practical Approach (AAFP 2022)
- Neurogenic Orthostatic Hypotension. Lessons From Synucleinopathies (Am J Hypertens. 2021)
- Addressing Orthostatic Hypotension in Heart Failure: Pathophysiology, Clinical Implications and Perspectives (J Cardiovasc Transl Res. 2020)
- Management of Orthostatic Hypotension in Parkinson’s Disease (J Parkinsons Dis. 2020)
- Ortostatisk blodtryksmåling – Klinisk procedure (Ugeskrift for læge 2008)
- EFNS guidelines on the diagnosis and management of orthostatic hypotension (Eur J Neurol. 2006)
- Ortostatisk hypotension (Medicinsk kompendium)