Iskæmisk stroke er et udtryk for en blodprop i hovedet. Det kaldes også for iskæmisk apopleksi eller et slagtilfælde.
Ætiologi
Der ses 12.500 nye tilfælde af apopleksi i Danmark hvert år, hvor 85% er iskæmisk apopleksi. Incidensen er stigende med alderen, og 80% af pt. er over 60 år gammel.
Årsager: Iskæmisk apopleksi kan skyldes aterosklerose, tromboemboli, småkarsygdom og andre mere sjældne årsager. Der skelnes mellem storkarsygdom (25%), småkarsygdom (25%), kardioembolisk årsag (20%), andre årsager (5%) og kryptogent stroke (25%) – denne klassifikation kaldes TOAST klassifikationen. Storkarsygdom er iskæmisk apopleksi der skyldes en trombe eller stenose på over 50% i nogle af hjernens arterier. Småkarsygdom er iskæmisk apopleksi der skyldes okklusion i hjernens små kar, disse benævnes ofte også som lakunære infarkter, white matter læsioner og leukoariose. Kardioembolisk apopleksi skyldes atrieflimmer eller anden kardiel årsag til apopleksi. Andre årsager kan være kardissektion, trombofilli og andre sjældne årsager. Kryptogen apopleksi er betegnelsen for iskæmisk apopleksi med ukendt årsag trods grundig udredning.
Læs mere om cerebral småkarsygdom.
Risikofaktorer: Hypertension, alder, mandligt køn, rygning, inaktivitet, atrieflimmer, diabetes, overvægt, hyperkolesterolæmi, alkoholoverforbrug, perifær arteriel sygdom, iskæmisk hjertesygdom, tidligere apopleksi, tidligere TIA tilfælde er eksempler på risikofaktorer for apopleksi.
Kardielle embolikilder: Eksempler på kardielle embolikilder er AFLI, intrakardielle tromber, endokardit, non-bakterielle vegetationer, fibroelastomer, proteseklapper, myxomer og mitralstenose.
Udredning & diagnostik
Diagnosen apopleksi er klinisk. Ved mistanke til akut apopleksi inden for 4,5 timer vil man i første omgang udelukke ICH, og såfremt dette ikke er til stede da overveje trombolyse.
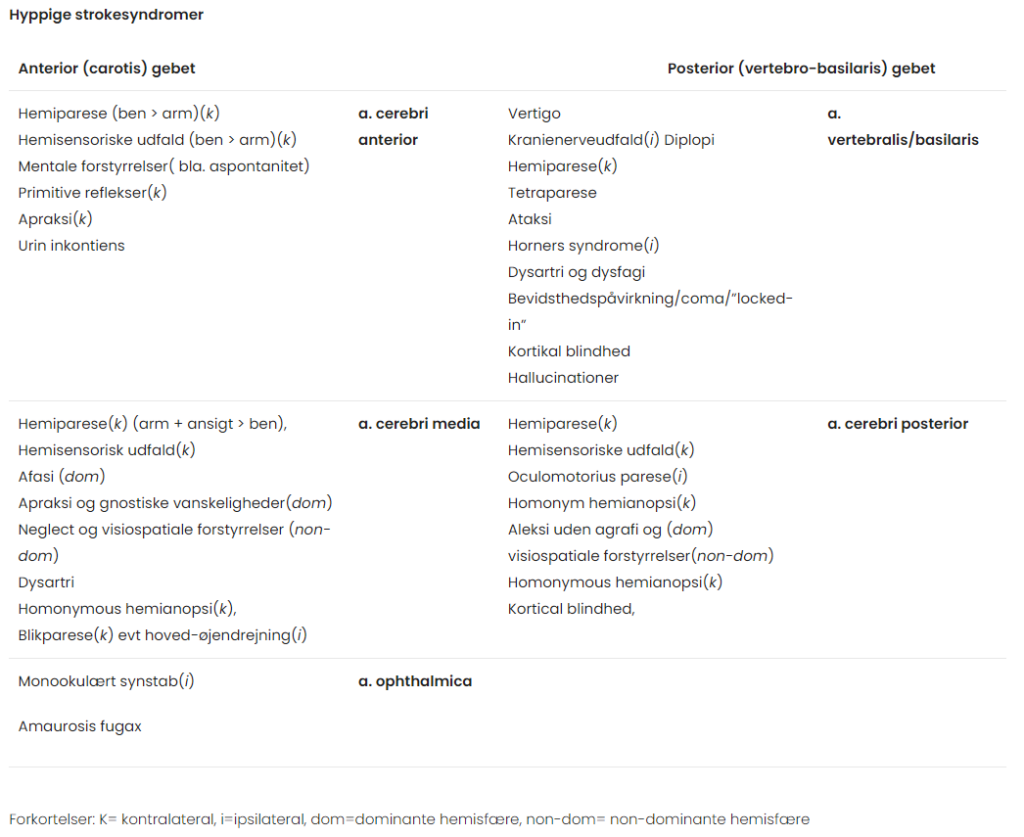
Symptomer: Symptomer på en apopleksi er pludseligt indsættende fokale neurologiske symptomer, f.eks. nedsat kraft, sensibilitetsforstyrelser, lammelser og påvirket tale.
PRESS score: Til visitation med apopleksi anvendes typisk PRESS scoresystemet. Først testes for mistanke til apopleksi med PRESS 1, hvor enten ansigtslammelse, lammelse af arm, taleproblemer eller andet større fokalt neurologiske udfald fører til at mistanken bekræftes. Herefter testes for tegn til stor apopleksi med PRESS 2, hvor mindst 2 af øjendrejning, forkert angivelse af alder eller måned, lammelse af arm fører til mistanke om stor apopleksi.
CTC/MRC: Iskæmisk apopleksi og ICH kan ikke skelnes klinisk, hvorfor der skal udføres CTC, for at kunne tage stilling til trombolyse. Efter trombolyse skal der kontrolleres CTC/MRC efter 24 timer for at udelukke blødning, og efterfølgende opstart i blodfortyndende behandling.
Stroke mimics: Man vil undersøge for andre tilstande der kan give et billede der klinisk minder om apopleksi, såkaldt stroke mimics. Det omfatter bl.a. hypoglykæmi, hyperglykæmi, hypernatriæmi, hyponatriæmi, uræmi, hypertyrodisme og metabolisk encefalopati.
CT/UL af halskar: Der udføres som en del af udredningen CT eller UL af halskar mhp. at undersøge for stenose på a. carotis. Såfremt der findes klinisk relevant carotisstenose på over 50% skal pt. henvises til karkirurgisk vurdering inden for 2 uger.
Telemetri/PocketEKG: Der undersøges for kardiel embolikilde, bl.a. med telemetri eller pocketEKG for at undersøge for AFLI. Der anbefales minimum 72 timers monitorering af hjerterytmen.
Behandling
Trombolyse: Ved iskæmisk apopleksi inden for 4,5 time fra symptomdebut skal trombolysecenter kontaktes, som skal vurdere indikation for trombolyse. Ved ukendt debut (fx. hvis man vågner med symptomer) vil man typisk lave MRC, og hvis denne er DWI positiv og FLAIR negativ – såkaldt DWI-FLAIR mismatch – kan trombolyse overvejes hvis under 4,5 time fra symptomer blev erkendt. Ved kendt under 4,5 time fra symptomdebut og FLAIR positiv er trombolyse ikke kontraindiceret. Trombolyse fra 4,5-9 timer fra symptomdebut (EXTEND kritierier) anbefales ikke. Ved indikation for trombolyse behandles typisk med Alteplase (Actilyse) eller Tenecteplase (Metalyse).
Trombektomi: Trombektomi overvejes ved større infarkter inden for de første 24 timer fra symptomdebut eller sidst set rask. Indikation herfor konfereres med EVT-center.
Blodtryk: Man vil akut typisk sænke blodtryk hvis det er over 185/110 mmHg. Her anvendes typisk labetalol (Trandate). Som profylakse for fremtidig apopleksi vil velbehandlet hypertension være vigtigt med behandlingsmål 130/80 mmHg for personer under 80 år og SBT<145 mmHg for personer over 80 år.
Trombocythæmmer: Hvis ikke trombolyse og ingen ICH på CTC vil man give bolus ASA 300 mg og evt. Clopidogrel 300 mg, herefter daglig trombocythæmmer. Afhængig af udredning kan dette skiftes til AK-behandling. Ved minor stroke (NIHSS ≤3) eller TCI med ABCD2 score ≥4 vil man overveje dobbeltpladehæmmerbehandling. Stumme infarkter skal som udgangspunkt ikke behandles med trombocythæmmere.
AK-behandling: AK-behandling overvejes ved AFLI og mistanke til kardiel kilde til apopleksi. Ved mindre-moderate apopleksier kan det opstartes inden for 48 timer, mens det kan opstartes inden for 6-7 dage ved større apopleksier.
Kolesterolsænkende medicin: Man skal som profylakse for fremtidig apopleksi behandle hyperkolesterolæmi med behandlingsmål LDL-kolesterol<1,8. Førstevalg er statiner, herefter ezetimib og herefter vil man typisk henvise til en lipidklinik mhp. behandling med PCSK9-hæmmere.
Diabetes: Ved diabetes vil man overveje opstart af GLP-analog uanset glykæmisk kontrol, da det nedsætter risikoen for nyt stroke.
Komplikationer
Større mediainfarkter kan i 15% tilfælde blive maligne med ødemudvikling, tiltagende masseeffekt og forhøjet intrakranielt tryk. Dette fører til faldende bevidsthedsniveau, og mortaliteten er 80% uden behandling.
Prognose
Den første måned efter en iskæmisk apopleksi er mortaliteten 6%. Halvdelen af pt. har sequela og halvdelen af dem får brug for hjælp og pleje i hverdagen.
Yderligere litteratur
Guidelines
Dansk Neurologisk Selskab har udgivet en række guidelines, herunder en til forebyggende behandling i den akutte fase og efter udredning.
American Stroke Association har udgivet en guideline, der senest er opdateret i 2018.
Referencer
Her kan du finde en liste med referencer der er anvendt i denne artikel. Der er også angivet direkte henvisninger i teksten samt ved anvendelse af billeder og figurer.
- Iskæmisk stroke og TCI/TIA – akut udredning og behandling (nNBV december 2023)
- Forebyggende behandling efter iskæmisk apopleksi og TCI (nNBV juni 2023)
- Om iskæmisk stroke (nNBV maj 2023)
- Akut stroke – visitationsretningslinjer Region Midt (Lægehåndbogen maj 2022)
- Powers WJ, Rabinstein AA, Ackerson T, Adeoye OM, Bambakidis NC, Becker K, Biller J, Brown M, Demaerschalk BM, Hoh B, Jauch EC, Kidwell CS, Leslie-Mazwi TM, Ovbiagele B, Scott PA, Sheth KN, Southerland AM, Summers DV, Tirschwell DL; American Heart Association Stroke Council. 2018 Guidelines for the Early Management of Patients With Acute Ischemic Stroke: A Guideline for Healthcare Professionals From the American Heart Association/American Stroke Association. Stroke. 2018 Mar;49(3):e46-e110. doi: 10.1161/STR.0000000000000158. Epub 2018 Jan 24. Erratum in: Stroke. 2018 Mar;49(3):e138. Erratum in: Stroke. 2018 Apr 18;: PMID: 29367334.
- Kardiel Embolikilde – udredning. En klinisk klaringsrapport fra Dansk Cardiologisk Selskab, Dansk Neurologisk Selskab, Dansk Selskab for Apopleksi og Dansk Neuroradiologisk Selskab (2020)